緑内障
概要
緑内障は、眼から入ってきた情報を脳に伝達する視神経が眼圧の上昇などの原因で圧迫され、徐々に視野(しや)が狭くなる疾患です。白内障と同様に、加齢とともに患者数は増加しますが、初期には自覚症状が現れにくいことから早期治療が難しい疾患とされてきました。
厚生労働省の研究事業によると、日本人の失明原因の第1位は緑内障で、実に全体の4分の1を占めています。2008年から毎年3月上旬の1週間を「世界緑内障週間」と定め、早期診断・早期治療を促す世界的な啓発活動が続けられています。生活習慣病の早期発見を目的とした特定健診の場面でも、緑内障検診の追加や費用補助を行う自治体が次第に増えてきました。中高年になったら、こうした機会を積極的に利用して、自覚症状がなくても年に1度程度の緑内障検診を習慣にすることが、失明リスクの軽減に向けた大切な心得です。
緑内障の原因
緑内障と眼圧の関係性については、比較的多くの人々に知られています。日本人の眼球内圧(眼圧)の正常値は10~21mmHgで、正常域を維持するための鍵となるのが、眼の中を循環する房水(ぼうすい)という液体の流れです。角膜や水晶体などの血管のない組織に栄養を与える役割を担う房水は、眼の中の毛様体(もうようたい)で作られ、虹彩(こうさい)の周りを巡って、隅角(ぐうかく)にあるフィルターを通して静脈へ排出されます。
房水の出口が何らかの原因で閉じてしまったり、狭くなったりすると、眼の中に房水が滞留し、眼圧の上昇を招きます。
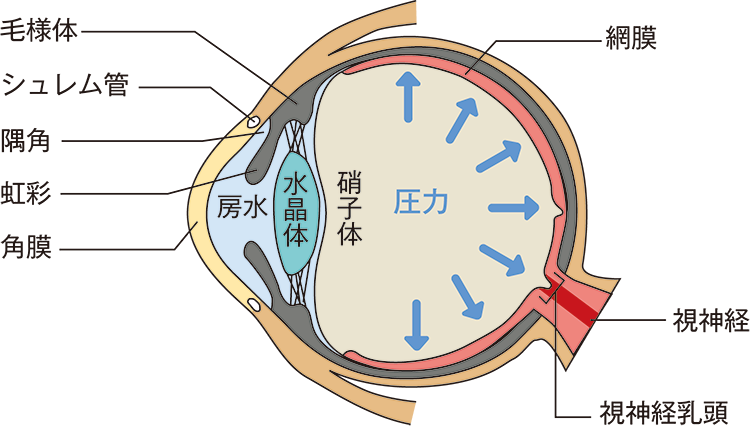
緑内障の種類
房水の滞留に起因する緑内障には、「原発開放隅角(げんぱつかいほうぐうかく)緑内障」と「原発閉塞隅角(げんぱつへいそくぐうかく)緑内障」があります。
原発(げんぱつ)とは「ほかの病気によるものではない」という意味で、緑内障の中でもっとも多いのが、原発開放隅角緑内障です。わかりやすく言い換えると、「ほかの病気によるものではなく、房水の流出路となる場所が開放されているように見えるのに発症した緑内障」ということになります。
原発閉塞隅角緑内障では文字通り、房水の退出路の入り口である隅角に閉塞が起こっていることが発症原因となります。急速に隅角が閉じてしまうことで、急激な眼圧上昇をきたすことがあり、これを一般に急性緑内障発作と呼びます。
眼圧の上昇は、加齢やほかの眼病などが牽引で起こることもあります。最近では、眼圧が正常域にあるにもかかわらず発症する「正常眼圧緑内障」も増加しています。
緑内障の症状
緑内障の典型的な症状は、視野が欠けることです。初期には視野のごく一部が欠けているだけですが、進行に伴って欠ける部分が大きくなり、治療せずに放置すると視力も低下し、失明に至るリスクが大きくなります。
視野検査をすれば、視野が欠けていることがはっきりわかりますが、初期には自覚できないことが珍しくありません。日常生活では両眼で見ているため、片方が緑内障であっても健常な方でカバーしてしまうこと、視野の欠損部を、周辺の情報から推測し脳が補ってしまう充填現象(じゅうてんげんしょう)が起こることが視野障害に気づきにくい要因です。
ほとんどの緑内障はゆっくり進行しますが、急激な眼圧上昇によって、急性緑内障発作を引き起こすタイプの緑内障もあります。急性緑内障発作では、眼痛、充血、目のかすみのほか、頭痛や吐き気、嘔吐といった症状が現れます。こうした症状を自覚したら、速やかに眼科を受診する必要があります。
緑内障の検査と治療
緑内障の鑑別診断や治療効果の判定を目的とした検査には、眼圧検査のほかに、隅角に異常が起こっていないかを確認する隅角検査、視神経の障害の程度を判定する眼底検査や光干渉断層計(OCT)検査、視野検査があります。
これらの検査によって、緑内障の種類や進行度を把握した上で治療が行われます。緑内障の治療の基本は、点眼薬による薬物療法です。薬物療法でも眼圧の低下が認められない場合には、虹彩にレーザーで孔(あな)を開けて、房水の流れを変えるレーザー治療が行われます。レーザー治療で効果が得られなかった場合には、房水の排出を促すための手術が検討されます。
緑内障の治療の目的はいずれも、眼圧を正常域になるよう管理し、進行を食い止めることです。どのような治療を施しても、欠けてしまった視野を元通りにすることはできません。早期診断、早期治療が視野の欠損を防ぐ唯一無二の方策です。
更新:2025.02.05