食道がん
基礎情報
概要
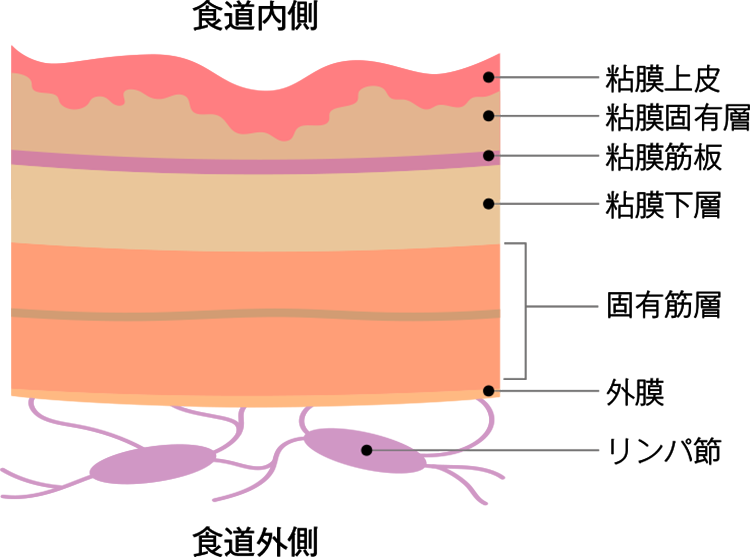
喉(のど)と胃をつなぐ約25cmの管状の臓器が食道で、この粘膜の細胞から発生するのが食道がんです。食道の壁は層になっていて、内側に粘膜があり、外側に筋肉の層があります。粘膜にできたがんが進行すると、やがて筋肉など壁の深いところにまで広がっていきます。粘膜の内側だけにあるものを早期食道がんと呼び、粘膜下層まで広がったものを表在食道がん、それより深い層まで進んだものは進行食道がんと位置づけています。
食道がんは食道のどの部位にも生じますが、日本人の場合、約50%は中央付近から発症しており、がんが進行するとリンパ節やほかの臓器に転移してしまうため早期の発見と治療が不可欠です。食道の壁は比較的薄い構造のため、周囲の肺や心臓、大動脈などの重要な臓器を巻き込みながらがんは成長・進行して、大きくなるとさまざまな自覚症状が現れます。食道がんは女性よりも男性にかなり多く、60歳以降で発症しやすいという特徴もあります。
食道がんの症状
食道がんは初期の段階ではほとんど自覚症状が見られません。けれども、がんが少しずつ大きくなっていくと、食道の内部が細くなって飲食物が通るのを妨げてしまうことで、飲食時に胸や喉のつかえを感じるようになります。そして、食べ物を飲み込むときに胸がチクチクと痛む、熱いものを飲むときにしみる感じがする、食べ物がつかえてうまく飲み込めない、といった症状が出てくるようになります。
がんが食道の周りの臓器やリンパ節まで広がると、胸の奥や背中に痛みを感じたり、血が混じった痰(たん)が出たりするなどの症状が現れることもあります。また食道がんは肺や肝臓、骨などに転移しやすく、肝機能が低下することによって黄疸(おうだん)やむくみなどが生じることもありますから、注意が必要です。
食道がんの原因
主な原因として、過度な飲酒と喫煙があげられます。アルコールが体内で代謝されると、アセトアルデヒドという発がん性物質が生じ、直接さらされる食道にがんが発生しやすくなるためです。同様に、たばこの煙も発がん性物質を多く含んでいることから、食道がんの発生リスクが高まるとされています。
また、熱い食べ物や飲み物をとり過ぎや、逆流性食道炎によって慢性的に食道粘膜への刺激が加わることで、食道がんのリスクが高くなるという指摘もあります。
食道がんの検査・診断
自覚症状がほとんどない初期段階で、X線撮影による上部消化管造影検査や、内視鏡検査などの健康診査において食道がんが見つかるケースが多くあります。
上部消化管造影検査(食道造影検査)
造影剤(バリウム)を飲んでX線検査を行い、食道の内側に変形などの異変がないかを調べる検査で、がん検診などで多く実施されています。
上部消化管内視鏡検査
食道に内視鏡を入れ、内側を詳しく観察して病変がないかを調べる検査です。食道がんが疑われるときには必須の検査で、高い確率でのがん診断が可能です。最近では内視鏡の先端に超音波装置が内蔵された機器を使い、がんの広がりやリンパ節への転移の有無などを詳しく調べることもあります。
病理検査
内視鏡検査で採取した組織の一部を顕微鏡で詳しく検査し、がん細胞の有無を確認します。がんの確定診断に必須の検査となります。
血液検査
貧血など全身の状態を調べるほか、腫瘍マーカーの値を測定して診断の手がかりとすることがあります。
画像検査
がんの広がりや転移の有無を調べるために、CT検査やMRI検査を行います。これらの検査を複合的に行うことで、がんの有無や進行の度合いなどを総合的に判断していきます。
食道がんの治療
主な治療法には、手術、抗がん剤治療、放射線治療があり、各種の検査によってがんの進行度を確認したあと、それぞれの段階に応じた治療法を選択していきます。
早期食道がん
がんが粘膜内にとどまっている早期がんの場合は、内視鏡を用いた切除が可能です。内視鏡切除は患者さんの体への負担が軽く、長期の入院なども必要のない治療法です。
表在食道がん
がんが粘膜下層まで広がっているときには、がんの大きさやリンパ節への転移の有無などに応じて手術を選択するほか、放射線治療、抗がん剤治療を含めて検討します。
進行食道がん
さらに深い層までがんが進んでいる場合には、抗がん剤治療を行ってがんを小さくした上で手術を行います。全身状態が悪く手術が難しい場合には、放射線治療と抗がん剤治療を選択することになります。外科手術と抗がん剤、放射線を効果的に組み合わせた治療法を検討していきます。
更新:2025.01.30
