基礎情報
概要
骨粗鬆症とは、骨の強度が低下してもろくなり、骨折しやすくなる病気です。
骨は常に新陳代謝を繰り返しています。骨粗鬆症はその代謝バランスが悪くなって骨量が減ることで起こりやすくなります。1980年代までは明確には病気として認識されていなかったので、わずかな衝撃で骨折した際にX線検査で骨量の減少が見られれば骨粗鬆症と診断されていました。1990年代にWHO(世界保健機関)が冒頭のように定義し、診断基準が作成されました。
骨粗鬆症は自覚症状がないまま進行し、重症になると、手をついたり、くしゃみや咳(せき)といったささいなきっかけで骨折することがあります(脆弱性骨折)。骨折すると生活の質が低下して要介護状態になる危険性もあるため、年齢にかんけいなく普段から予防に努めることが大切です。
骨粗鬆症の症状
骨粗鬆症は自覚症状がなく、知らないうちに進行して骨がもろくなります。骨折して初めて重症化に気づくことが多いようです。
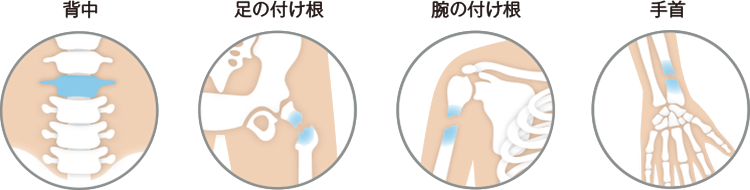
骨折しやすい部位は、背中、腕の付け根、足の付け根、手首です。背中で多いのが、体の重みや、姿勢のせいで背骨がつぶれて変形する圧迫骨折です。骨折により、背中や腰が曲がったり、腰痛を感じたりします。
足の付け根を骨折すると歩くことが困難になります。背中や足の付け根の骨折により長期間の安静が必要になり、そのまま寝たきりになってしまう例もあります。
骨粗鬆症の原因
骨では古くなった骨を溶かす破骨(はこつ)細胞と、新しい骨を作る骨芽(こつが)細胞が働いて、常に新陳代謝が行われています。破骨細胞の働きを骨吸収、骨芽細胞の働きを骨形成といいます。骨吸収と骨形成のバランスが保たれていれば新陳代謝が正常に行われますが、代謝バランスが崩れて骨吸収が骨形成を上回ると骨がもろくなります。
骨粗鬆症は原発性と続発性に分けられ、原発性骨粗鬆症が全体の約9割を占めます。原発性骨粗鬆症の原因は加齢や閉経、生活習慣の乱れなどです。加齢によって骨芽細胞の働きが衰え、骨吸収に対し骨形成が間に合わなくなります。女性ホルモンのエストロゲンには破骨細胞の働きを抑える機能があるため、閉経によりエストロゲンが減少すると破骨細胞が活発になります。また、カルシウムを吸収する力も衰えるので、骨密度が低下しやすくなります。
食事面では、カルシウムやカルシウムの吸収を促進するビタミンD、骨へのカルシウムの沈着を助けるビタミンKの不足といった栄養バランスの偏りが挙げられます。骨形成にはある程度の負荷も必要なため、運動不足も骨密度の低下を招きます。喫煙や過度の飲酒もカルシウムの吸収を抑制する作用があり、骨粗鬆症のリスクが高まります。
続発性骨粗鬆症の原因は、病気や薬の影響などです。副甲状腺機能亢進症、甲状腺機能亢進症、性腺機能低下症、関節リウマチ、多発性骨髄腫、糖尿病、骨形成不全症などの病気が挙げられます。
薬ではステロイド薬、抗けいれん薬、ワルファリン(血液を固まりにくくする薬)などが影響を及ぼします。
骨粗鬆症の検査・診断
骨粗鬆症の診断では、病歴の聞き取り、腰や背中の痛みの有無、身長や体重、BMI値の確認、骨密度や骨代謝マーカーの測定などを行い、原発性骨粗鬆症か続発性骨粗鬆症かを区別します。原発性骨粗鬆症は脆弱性骨折の有無と骨密度によって判定・診断されます。骨密度の検査法には、2種類のX線を使うDXA(デキサ)法、かかとやすねの骨に超音波を当てる超音波法、手の骨とアルミニウムをX線撮影するMD法などがあります。
日本の指標では、脆弱性骨折がある場合は骨密度がYAM(若年成人平均値:20〜44歳の平均的な骨密度)の80%未満、脆弱性骨折がない場合は骨密度がYAMの70%以下のとき、骨粗鬆症と診断されます。
骨粗鬆症の治療
骨粗鬆症の治療では、骨吸収を抑える薬、骨形成を促進する薬、カルシウムの吸収を助ける薬、女性ホルモン薬などを用います。骨粗鬆症により足の付け根を骨折したときは、人工骨や人工関節などを使った手術や、手術をせず骨折部位の安静を保つなどして、骨の癒合(くっつくこと)を待つ保存治療などを行います。背骨やそれ以外の部位の骨折では、コルセットやギプス、三角巾などで固定する保存治療、手術による治療を行います。
骨粗鬆症の予防
骨粗鬆症を予防するために、次のようなことを心がけましょう。
- カルシウムやビタミンD、ビタミンKなど骨の形成に役立つ食品をとる。
- 多量のアルコールやカフェイン飲料、喫煙を控える。
- ビタミンDは紫外線により体内で作られるため、適度な日光浴をする。
- 散歩や階段の利用など、日常生活の中で運動量を増やして骨に適度な負荷をかける。
- 特に40歳以上の女性は、定期的に骨密度検査を受ける。
更新:2025.02.03