子宮体がん(子宮内膜がん)
子宮体がん(子宮内膜がん)は子宮がんに含まれます。
概要
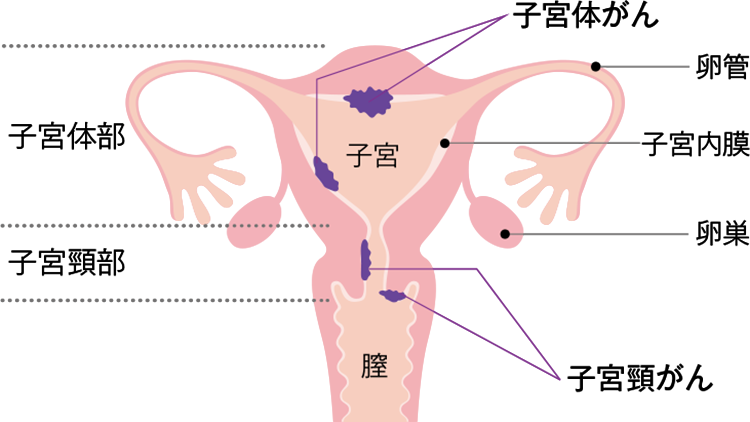
子宮がんは、入り口付近の子宮頸部にできる子宮頸がんと、上部の子宮体部にできる子宮体がんに分類されます。この2つのがんは、同じ子宮がんといっても病態が全く異なるため、近年では子宮がんと一括りにして呼ばないことが増えてきました。
子宮頸がんは子宮の入り口付近に発生することが多く、子宮体がんは胎児を育てるための子宮内膜から発生するため、子宮内膜がんと呼ばれることもあります。子宮頸がんは20歳代から徐々に増えていき、30歳代後半が発症のピークとなるのに対し、子宮体がんは40歳代後半から増えていき、閉経後の50~60歳代に多く見られます。いずれのがんも早期発見が欠かせず、特に子宮体がんは早期に見つかれば5年生存率も高く、何らかの異変を感じたらいち早く婦人科を受診することが重要です。
症状
子宮頸がん
早期の段階ではほとんど自覚症状がありません。特に若い年代での発症が多いこともあり、定期的な検診が大切になります。子宮頸がんが進行していくと、異常なおりものや月経以外の出血、下腹部の痛みや性交時の出血などが現れてきます。
子宮体がん
子宮頸がんに比べると検診では見つかりにくいという面がありますが、逆に比較的早い段階で異常を感じる症状があります。もっとも多いのは不正出血や月経不順で、褐色のおりものが見られることもあります。がんが進行すると、排尿や性交時に痛みを感じたり、下腹部や腰のあたりにも痛みや不快感を覚えるようになります。閉経後や更年期で、不正出血や少量であっても出血が長く続くようなら早めに医療機関を受診しましょう。
原因
子宮頸がん
子宮頸がんは、主にヒトパピローマウイルス(HPV)の感染によって引き起こされることがわかっています。HPVは性的接触によって感染し、病変の段階を経て、やがて子宮頸がんへと進行していきます。なお、子宮頸がんにはHPVワクチンの接種という予防法があり、日本でも定期接種ワクチンとして位置づけられています。
子宮体がん
子宮体がんの発症には、エストロゲンという女性ホルモンが関わっていることが分かってきました。エストロゲンの分泌が多過ぎると子宮内膜増殖症という病気になり、その一部が子宮体がんへと進んでいきます。ただし、高齢者では遺伝子の異常など、エストロゲンに関係なく発症することもあります。子宮体がんのリスク因子としては、肥満や閉経が遅いことや、月経不順や出産未経験であること、また食生活の欧米化などがあげられています。
検査・診断
子宮頸がん
問診などで子宮頸がんが疑われるときは、細胞診検査によってがんの有無を調べます。さらに疑いが強まると、コルポスコープという拡大鏡を使って病変部を観察するとともに、子宮頸部の組織を採取して、病理検査を行います。がんであることが明らかになれば、画像検査や内視鏡検査によって、子宮の周りの臓器やリンパ節などへのがんの広がりや転移の有無について調べます。
子宮体がん
子宮体がんが疑われるときには、子宮の内部に細い器具を挿入し、子宮内膜の組織を採取して病理検査を行います。子宮の中まで器具を入れるのが難しい場合には、超音波検査(エコー検査)によって調べることもあり、子宮体がんであることがわかれば、MRI検査やCT検査によってがんの大きさや広がり、周りの臓器やリンパ節への転移の有無などを確認していきます。
治療
子宮頸がん
子宮頸がんはごく早い段階で見つかれば、手術によって子宮頸部の一部を切除することで、将来的な妊娠の可能性を残したまま治療することが可能です。ただし、がんが進行してしまうと子宮の全摘出が必要になり、さらに進むと周りの組織を含めて切除しなければならなくなります。その場合は手術による切除とともに、放射線治療や抗がん剤治療を併せて行い、治療効果を高めていくことが求められます。
子宮体がん
子宮体がんの治療は、手術によって子宮と卵巣を摘出することが基本となります。ステージが進めば、より広範囲の部位の切除が必要となりますので、できる限りの早期の処置が重要です。また状況に応じて、放射線治療や抗がん剤治療、ホルモン療法の選択や、それらを組み合わせた治療法が求められます。いずれにしても、がんが生じた場所や広がりの度合い、また患者さんの年齢や、今後出産を希望するかどうかといった要素を考慮しながら、最善の治療法を選択することが大切です。
更新:2022.08.25