救命救急センターの使命
いわき市医療センター
救命救急センター
福島県いわき市内郷御厩町久世原

救急医療とは
救急科という名前が標榜科(病院や診療所が外部に広告できる診療科名)となってまだ日が浅いためか、「専門は何ですか?」と聞かれて「救急です」と答えると、「救急の何ですか?」と聞き返されることもしばしばあります。また、救急診療は時間外診療とよく混同されているようです。
私たちの考える救急医療とは、急病やけがなどで突発して起こり、差し迫った状態にある患者さんに対して速やかに診察し検査治療を行う医療です。何時に発症したかにはかかわりなく、時には診療科の垣根を越えてさまざまな専門科が協力することも必要となります。地域社会にとっては安心・安全に生活するためのセーフティーネットの1つとして考えられています。また、近年では災害医療にも大きくかかわるようになってきました。
国内の救急医療体制は1次救急医療、2次救急医療、3次救急医療というようにピラミッド型に機能分担し整備されてきました(図)。
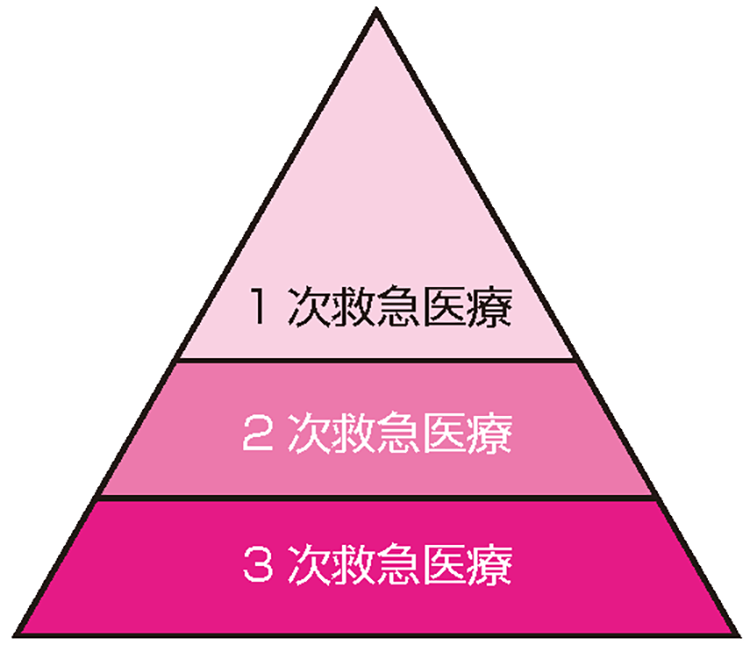
1次救急医療
入院治療を必要としない患者さんが対象となります。軽い風邪症状や腹痛、小さなけがなどです。市町村が整備することとなっており、いわき市ではいわき市休日夜間急病診療所や、医師会の在宅当番医制などが主に担っています。
2次救急医療
入院や手術を要する患者さんが対象となります。肺炎や虫垂炎いわゆる盲腸、手足の骨折やお年寄りの脱水症状などが含まれますが、重症と判断されれば3次救急医療機関へ紹介されることもあります。いわき市では6つの救急告示病院を含め14の病院群で輪番制をとり対応しています。
3次救急医療
重症度緊急度とも高いと考えられる患者さんが対象となります。くも膜下出血や急性心筋梗塞(しんきんこうそく)、急性大動脈解離、全身にわたる大やけどや内臓損傷が疑われる大けがなどです。意識や呼吸、血圧などに異常をきたしている場合も多く最も急を要する病態です。いわき市では救命救急センターすなわち当院が主に対応します。
これらの振り分けは現場の救急隊と受け入れ、医療機関との密接な連携の中で決められます。
当院の果たすべき役割
当院は浜通り唯一の救命救急センターです。いわき市内のみならず、周辺地域で発生する3次救急患者さんの受け入れ先として、緊急かつ重症と思われる患者さんを滞(とどこお)りなく収容することが最大の任務と考えています。もちろん受け入れだけでなく迅速に病態を判断し、必要と判断されれば複数の院内各専門科が連携して患者さん一人ひとりが最適な医療を受けられるよう、リーダーシップをとることも求められています。そのほか病院前救急として、救急車に医師が同乗し、現場に向かうドクターカーの運用なども行っています(写真1)。

また、2019年2月1日より救急ワークステーションの運用を始めました。以前より消防学校の生徒や救急隊員の救急医療に対する知識、技術の向上を目的とした病院研修を積極的に受け入れていましたが、救命救急センターに隣接する専用施設がオープンしました。いわき市消防本部の救急救命士約50人を中心としたチームが交替で院内に常駐(当面は週3日)して病院研修を行います。さらに本部からの要請により病院スタッフとともに直接救急現場へ同行し、病院前救急医療をともに行う試みも始まる予定です。
救命救急センターの歩み
当救命救急センターは、1980年福島県で最初の救命救急センターとして産声を上げました。2002年4月、日本医科大学救急医学教室より救急専従医4人が赴任し、救急科専従医が24時間体制で3次救急の初期診療にあたりました。当時の東北地方では先進的な体制でのリニューアルオープンですが、4人で24時間365日対応するため、2人当直体制で1日おきに当直というかなり過酷な体制でした。現在は、救急医5人に院内や複数の大学などからの応援を受け、幾分緩和されています。とはいえ、まだまだ現状は医師が不足しています。
当時から救急車搬入後、集中治療を要する患者さんや中毒、熱中症など、特殊な治療を必要とする患者さんはそのまま救急医が主治医となり集中治療室での治療を行っています。ただし、くも膜下出血は脳神経外科、急性心筋梗塞は循環器内科というように、専門の科が明らかな患者さんはその科に直接入院し継続治療を受ける方式で対応してきました。しかし、ご高齢の患者さんなどで専門の科がはっきりしない、あるいは複数にまたがる患者さんが増加してきたこと、また、残念なことに常勤医師不在の診療科ができたことなどを踏まえ、院内で話し合った結果、専門科の壁を越えて協力し合う輪番制度を発足、現在も毎朝輪番会議を行い、専門の科を1つに決めるのが難しい患者さんの主治医を決めています。

新体制後約16年が経過し、その間に救急車搬入台数の増加や、医療機器の高度化などにより、施設の狭小さが次第に問題となってきました。また東日本大震災では病院機能停止には至らなかったものの停電断水による一時的診療制限や、建物の耐震性に疑問を抱きながらの災害医療を経験しました。余震による被害拡大や福島第一原発の状況悪化などの可能性を踏まえ、自衛隊やさまざまな医療機関の支援を得て、首都圏の病院などへ患者さんの広域搬送を余儀なくされました。当時の中央治療棟は、震災以前に受けた耐震診断で震度6は保証の限りではないとされていたのです。
今後の展望
このたびの新病院開院にあたっては、さまざまな経験も生かし、救命救急センターとして日常診療のレベルアップはもちろん、災害時にも最後の砦としてできるだけ医療が継続できるように工夫が凝らされています。
具体的には、建物全体が免震構造となりました。大きな地震があっても建物の揺れは最小限に抑えられます。救急車を受け入れ、初期診療を行うユニットも2床から3床に増やし、緊急手術やレントゲン透視も行える部屋を新たに設けました。また、屋上にヘリポートが設置され、今までは、夏井川や鮫川の河川敷にあるヘリポートで一旦救急車への乗り換えが必要でしたが、大幅な時間短縮ができるようになりました。郡山市や福島市には15~30分以内で到達します。遠方からの救急患者さんの受け入れはもちろんですが、大きな手術が必要な患者さんが重なったり、当院で対応困難な事態が発生した場合でも福島県立医科大学附属病院などへの患者さんの転送がより短時間で行えるようになります。

また、災害時には病院の廊下や講堂でも患者さんを収容できるよう、酸素の配管がなされています。さらには万が一、屋内退避や避難生活が必要な場合、窓を締め切っていても病院内はフィルターを通したきれいな空気が循環できるようになっています。食料や水、自家発電燃料は3日間分の備蓄がなされています。
とはいえ、想定を超える災害が起こらない保証はなく、なるべく被害を小さくして早くもとの状態に戻れるような事前の計画(事業継続計画BCPと呼ばれています)を現在策定中です。
新病院が開院となり救命救急センターに求められる役割も、ますます重要になってきています。最新施設に恥じないよう私たちスタッフも努力していきます。
更新:2024.11.07
