消化管がん

概要
消化管がんは、食道、胃、小腸、大腸など、消化管に発生するがんの総称です。主に、胃がん、大腸がん、食道がんがあり、日本人が罹患(りかん)するがんの約3分の1を占めます。
これらのがんは早期発見できれば手術で根治も可能ですが、実際には発見が遅れて多くの方が、がんで亡くなっています。早期のがんでは自覚症状はないため、検診などでがんを早期発見することが重要です。
消化管がんの治療
消化管がんの治療は、主に「内視鏡治療」と「外科治療」の2つに分かれます。(腹腔鏡手術(ふくくうきょうしゅじゅつ)は外科治療に含まれます。)
ここでは内視鏡治療について詳しく説明します。
内視鏡治療
内視鏡治療は消化管の粘膜下層(粘膜の下にある比較的浅い層)から切除する局所治療(その部分だけに行う治療)で、簡単に言えば、お腹を切らずに治す治療です。早期の消化器がんの大部分は内視鏡治療で根治が可能です。
内視鏡治療の対象は、リンパ節転移のない早期がん、もしくはポリープなどの前がん病変(今後がんに変わる可能性があるポリープなど)です。進行がんやリンパ節転移の可能性が高いがんは対象になりません。
大腸がんの場合
大腸がんを例に更に詳しく説明します。
一般的な大腸がんは、粘膜層という大腸の一番表層の部分から発生し、その後大きくなるにつれ大腸の壁の深い方へと根を張るように増殖していきます。これを浸潤(しんじゅん)と言います。
早期大腸がんとは、浸潤が大腸壁の比較的浅い層(粘膜下層)までにとどまっているがんのことで、粘膜内がんと粘膜下層がんに分けられます。食道がんや胃がんの場合も概ね同様です。
大腸の内視鏡治療は、肛門から内視鏡を挿入し、大腸の内側から治療を行うため、大腸壁の深い層まで浸潤するがんやリンパ節などの大腸の外の部分までは治療できません。つまり、リンパ節やほかの臓器に転移しているものは内視鏡治療の対象とはなりません。
粘膜内がんは転移がないため、内視鏡でがんを完全に切除できれば、追加の治療は必要ありません。
これに対し粘膜下層がんは、リンパ節に転移している可能性が10%前後あるため、慎重な対応が必要です。
内視鏡で切除したがんの病理検査(顕微鏡で細胞を詳細に見る検査)を行い、ポリープやがんの性質や深さなどを調べ、リンパ節転移の危険性を判断します。検査結果等からリンパ節転移の可能性が高いと判断された場合は、リンパ節郭清(かくせい)を含めた外科的手術による追加治療を行います。
EMRとESD
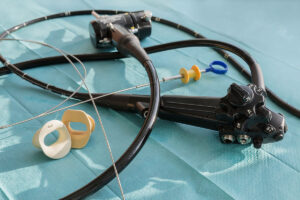
消化器内視鏡治療は、以前から広く行われているEMR(内視鏡的粘膜切除術)と、比較的新しいESD(内視鏡的粘膜下層剥離術(ないしきょうてきねんまくかそうはくりじゅつ)、図)という手術法があります。
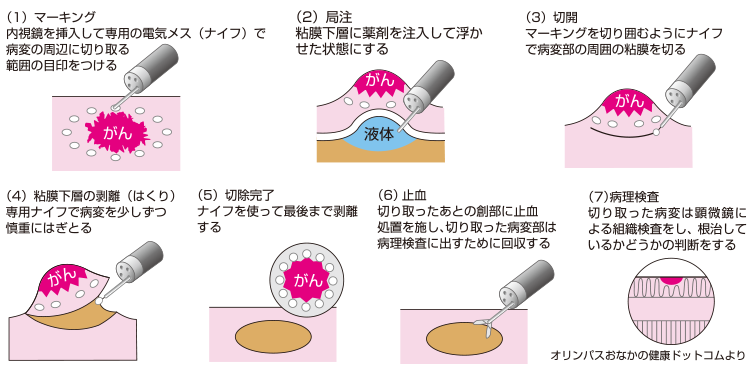
EMRは、内視鏡の先から出した、投げ縄状の電気メスを腫瘍(しゅよう)にかぶせ、締め上げるようにして高周波電流を通電し腫瘍を切除します。この方法は簡便で非常に有用な治療ですが、電気メスの中に入らない大きな病変では一括切除が難しく、病変の遺残・再発の頻度の増加や病理診断が正確に行えないという問題があります。
これに対しESDは、内視鏡の先からさまざまな形の電気メスを出して、病変の周囲を切開し、粘膜下層を剥(は)いでいくため、大きな病変でも一括切除が可能になります。ESDが登場した当初は胃がんと食道がんで行われていましたが、2012(平成24)年4月1日から大腸に対しても保険適用となっています。
更新:2025.02.06