災害医療の今後
いわき市医療センター
救命救急センター
福島県いわき市内郷御厩町久世原

はじめに
当院は福島県内にある災害拠点病院のうち、いわき医療圏に属する病院です。災害拠点病院は基幹災害拠点病院と協力し、災害時に医療圏内で中心的な役割を担う病院です。災害時の患者さんの受け入れ機能や、医薬品・食料品の備蓄機能を強化するとともに、地域内の医療機関を支援する機能も備えることが必要とされています。災害時には、被災地内の傷病者の受け入れや搬出を行うこと、地域医療機関の支援を含め、傷病者受け入れの拠点としての機能を発揮することなどが求められています。
また当地特有の問題として、いまだ廃炉作業が継続中の福島第一原子力発電所に最も近接する救命救急センターであり、原子力災害医療機関(被曝(ひばく)・傷病者の初期診療や、放射線物質の簡易除染などを行う医療機関)にも指定されています。
災害時の医療提供体制の充実
新病院開設時に災害に備え、さまざまな工夫をしました。消防との連携をさらに密にするために救急ワークステーション(WS)や、屋上ヘリポートを設置しました。以前より患者さんの移送に利用していた、消防防災ヘリ・福島県立医科大学附属病院のドクターヘリに加え、屋上ヘリポートができたことや双葉医療センターに新たに多目的医療用ヘリが配備されたことで、ヘリコプターを利用した移送や緊急輸送がより便利になり、時間短縮につながることが期待されます。今後、各担当機関と協力し、平時より災害時にも有効に利用していきたいと思います。
また新病院では、屋内での患者収容スペースを確保し、1階メイン通路であるホスピタルストリートは災害時にはトリアージスペースとして活用できるよう、非常用コンセントや医療ガス配栓を設置しています。患者さんの駐車場スペースは、非常時には災害時の大型ヘリ離着陸場としての活用が可能で、マンホールを設置して仮設トイレの設置も可能となり、災害時の活動スペースとして水や電源の確保できる仕様に工夫しました。ライフラインは、電気、水などが遮断されても72時間は医療活動ができる設備を整えています。
東日本大震災の経験
2011年3月11日には東日本大震災を経験し、災害医療の大変さ、大切さを痛感しました。被災者でありながら診療を続けなければならず、繰り返される余震のたびに、自身の生活にも不安を抱きながら診療にあたっていたのを覚えています。震災当初より、原発の状態は今後さらなる心配事の1つであり、当院では空間線量を測定していました。ある時点で急激に線量が上昇し、原発で何かあったのだろうと思いながらも、テレビでの事実とかけ離れた報道がなされ続けたときの「取り残された感」は今でも忘れられません。連日続く余震も含めた地震そのもの、大津波による被害、それらに加え原子力災害が立て続けに起こり、いくら想定外と言われても、入院加療継続中の患者さん、受診される患者さんには対処し続けました。

復興を遂げながらさまざまな意味で福島は有名になり、それ以降、現在も継続していただいている全国各地(世界各地かもしれません)からの支援には幾度も心温まり、勇気づけられました。ここまで復興できたことに感謝するとともに、現在も避難生活を余儀なくされている方については今後少しずつでも幸せな生活が送れるよう願っています。そして、各機関の尽力により次世代に負の遺産を引き継ぐことなく、原発が安全に廃炉となることを祈るばかりです。
実災害に即した防災訓練の必要性
災害時に限らず、福島県は全国に比べて医療施設に従事する人口10万人対医師数は全国平均を大幅に下回っています。厚生労働省ホームページ(平成28年医師・歯科医師・薬剤師調査の概況による、第7次福島県医療計画)によると、全国平均240.1人に対し、福島県195.7人となっています。全国で最も少ないところは埼玉県の160.1人、次いで茨城県180.4人、千葉県189.9人です。統計年度に1年差異があるものの、いわき医療圏ではそれをさらに下回っており、日本医師会のホームページによると、JMAP地域医療情報システムより、2017年10月のいわき医療圏人口は35万237人となり、対人口比医師数全国平均233.85人に対し、いわき医療圏で157.89人となっています。そのことを考えると、災害時に物的資機材が比較的潤沢であったとしても、人的資源は決定的に不十分と言わざるを得ません。
東日本大震災では根拠が不明な情報に医療者も振り回され、さらに病院から医療者が流出する事態まで発生しました。使命感を持って病院に残り続け、働き続けたスタッフには頭が下がります。このような大震災の場合、どうしてもその場その場で最適な選択肢を個々人または病院がその都度選ぶことになりますが、反省点も多く、今後平時の診療時より、改善させることについては対応すべく、臨機応変な災害対策マニュアル作成や実災害に即した防災訓練が望まれるところです。

医師確保の必要性
前述のような診療状況の中、絶対的な医療スタッフ不足は慢性化しています。
当救命救急センターの常勤医は流動的ではあるものの、常時4~5人(うち1人は3か月など、ごく短期間の大学病院よりの派遣)に加え、研修医0~2人、他医療機関の応援医師0~2人で、24時間365日休まず3次救命救急センター業務を維持しています。
3次救命救急センターとは、命にかかわる重篤な患者さんの治療を担当する部門です。そのため、仕事の質・量的ともに実働医師に多大な労務、責任がのしかかっている状況です。このような労働状況がエンドレスに続き、精神的、身体的に疲弊してしまうのも時間の問題ではないかと感じています。個々人の良心や自己犠牲により成り立っている部分があるのは事実です。
当科は常に常勤医が最低1人は在院していますが、診療科によっては実質常勤医が1~2人の診療科があり、ほぼ連日の時間外待機・呼び出し対応となっている状態です。本来対応すべき3次救急に加え、重症はもちろん、ごく軽症を含む1、2次医療機関よりの紹介搬送、当院かかりつけ・全診療科の院内外急変、搬送困難事例についても対応しています。
また当院、ひいてはいわき医療圏全体で不足している診療科については、院内各科持ち回りでの診療を行っており、問題は山積みです。
救急車の受け入れ
当科の年間救急車の受け入れ台数は流動的ではあるものの、年間4500台前後(2015年総患者数2万2015人、救急車搬入台数4537人〈うち1次への搬入235人〉)です。
救急車は本当に具合の悪い状態の人を最優先に運ぶためのものです。救急車を呼ぶ場合は、いま一度、本当にその時点で必要な状態なのかを考えてほしいと思います。救急車は心配だから呼ぶものでは決してなく、心配であれば前もって医療機関を受診すること、普段から健康な生活を心がけることが大切です。不慮の事故や病気は誰にでも起こりうる状態なので、その際は一呼吸おいて、救急車が必要なのかどうかをぜひ考えてください。
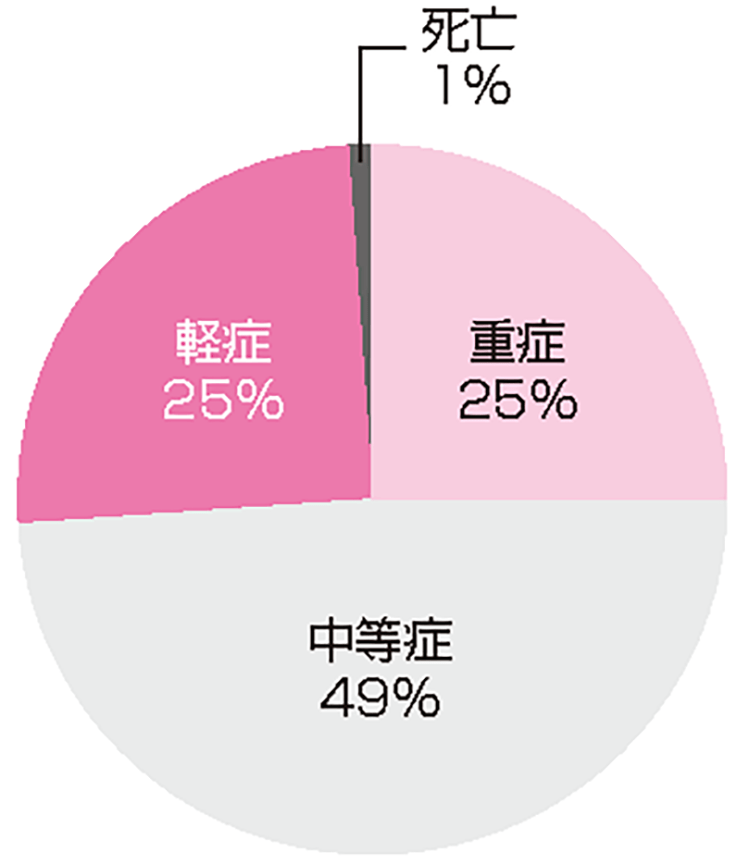
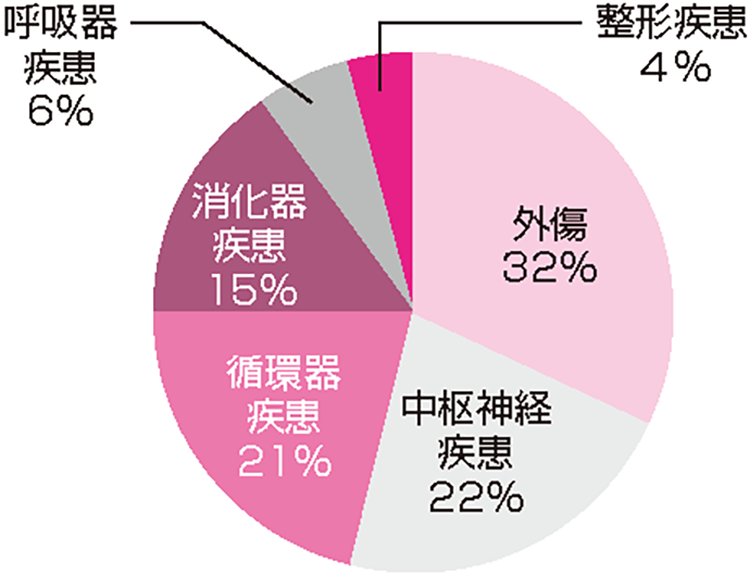
DMAT(災害派遣医療チーム)の配置
災害拠点病院である以上、DMAT隊員も兼務しています。当院のDMAT隊員は2018年4月時点で医師6人、看護師14人、業務調整員5人の計25人の編成となっています。DMAT医療機関や消防、自衛隊など他職種合同の防災訓練などにも適宜参加し、いざという災害時に協力可能となる素地となっています。
当院のDMAT隊員育成については、もう少し長期的な展望を持った対応が必要で、各科綱渡りのような診療体制の中、他地域での継続した対応は困難だろうというのが本音です。実災害にDMATが派遣されたのは、北海道胆振(いぶり)東部地震(2018年9月6日3時57分発災)のみですが、現地で多少なりとも支援できたと思います。過去の災害各々に教訓となるべきことは多々あり、そういった場合にどのように行動するのかは病院規模でも個人規模でも、常に個々人が考えておくべきことです。現地に派遣され、活動することだけが災害医療ではありません。最低限、実災害時にはまずは最優先にいわきの医療を守り続けることをひとまずの目標に、日々の診療に励んでいきたいと思います。
新病院開設時に設置された救急ワークステーションには救命士が常駐し、今後は現場への医師派遣が可能なドクターカーの運用を開始したいと考えています。さらに院外への活動へ向けて、院内の底上げを目指すのであれば、スタッフ増員は必要最低限の要望であり、満たされてほしいものです。先述のように医療資源の需要・供給のバランスがすでに維持されていない状態で、災害時の対応は、一病院のみの問題として解決できるものではないと個人的に感じています。市立病院としての使命と考えるのであれば、病院の自助努力に加え、行政レベルでの医療スタッフ増員の取り組みを切に期待したいと思います。

更新:2024.10.21
