胃がんのお話
いわき市医療センター
消化器内科
福島県いわき市内郷御厩町久世原
胃の仕組みと働き
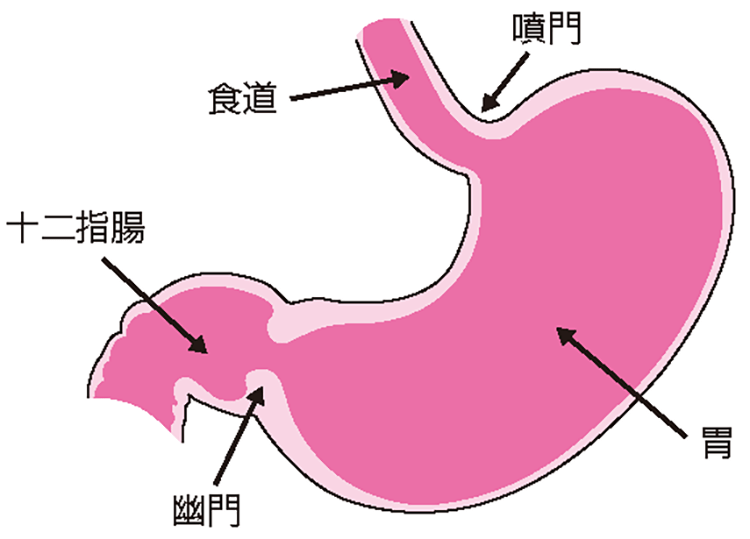
胃は人体の中で面積が最も大きい消化管の臓器です。胃の入り口と食道の境目の部分は噴門部(ふんもんぶ)、中心部は胃体部と呼ばれます。胃の出口は幽門部(ゆうもんぶ)と呼ばれ、十二指腸とつながっており、蠕動(ぜんどう)により腸へ食べ物を運び出します(図1)。
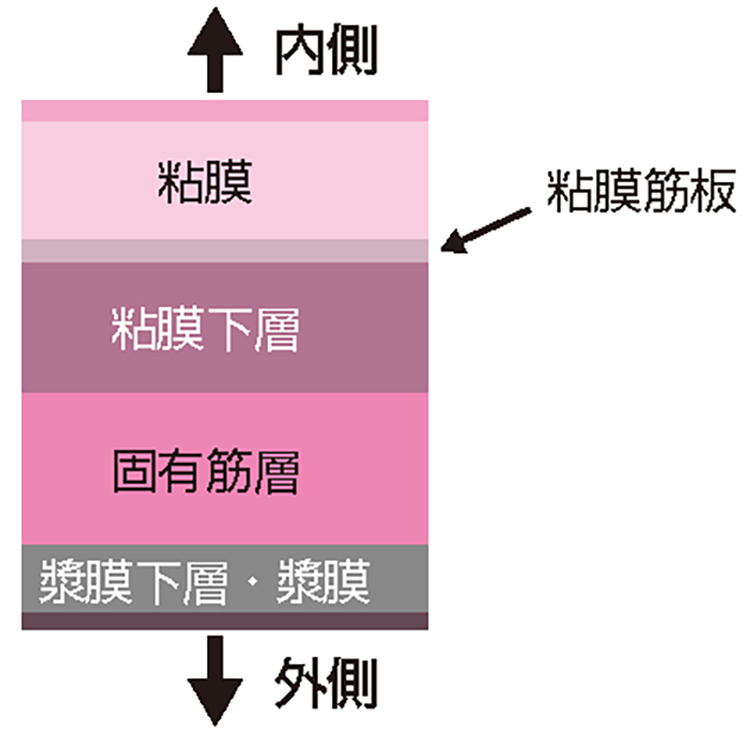
胃の壁は「図2」のように大きく5層構造に分かれ、内側から順に粘膜、粘膜筋板、粘膜下層、固有筋層、漿膜(しょうまく)と呼ばれます。
胃の主な働きは、食べ物を一時的に貯蔵し、胃液の働きにより食べ物をお粥状(かゆじょう)に消化することです。その容量は最大1.5~2リットルともいわれています。また胃液により殺菌も行っています。
胃がんとは
胃がんは、胃壁の内側にある粘膜の細胞ががん化して増殖を繰り返すことにより生じます。大きくなるに従いがん細胞は胃壁に入り込み、外側にある漿膜や、近くの臓器(大腸など)にも広がっていきます(浸潤(しんじゅん))。
1.胃がんの原因
胃がんの発生については複数の要因が明らかになっています。中でも、生活習慣(喫煙や塩分過剰摂取、野菜果物の摂取不足など)や、ヘリコバクター・ピロリ菌(Helicobacter pylori)の持続感染などが胃がん発生のリスクを高めると評価されています。
ヘリコバクター・ピロリ菌は胃粘膜に感染し、胃潰瘍(いかいよう)、十二指腸潰瘍の危険因子となることが知られており、近年は胃がんなど、さまざまな疾患との関連も指摘されています。
採血、生検(内視鏡で組織を採取する検査)、呼気テスト(呼気を採取して分析する検査)などでヘリコバクター・ピロリ菌陽性が確認された方で、次の疾患の患者さんは除菌療法の保険適用となります。
[胃十二指腸潰瘍、早期胃がんの内視鏡治療後、MALT(マルト)リンパ腫(しゅ)、特発性血小板減少性紫斑病(ITP)、慢性胃炎]
2.症状
胃がんの症状には、胃の痛みや違和感、食欲不振、息切れなどの貧血症状、黒い色の便などがあります。飲み込み時のつかえ感や、体重が減ってきたなどの症状は、進行した胃がんの可能性もあります。早期胃がんの場合は症状がないことが珍しくありません。
3.疫学・統計
国内では胃がんの罹患率(りかんりつ)・死亡率はそれぞれ5番目、3番目に多いがんであり、2012年には年間72万3000人が死亡しています。2対1の割合で男性に多く、男女ともに60歳が発症のピークとなっています。
4.検査
血液検査や胃X線検査、内視鏡検査などを行い、病変の有無、場所を調べます。内視鏡検査でがんが疑われる病変に対して組織検査(生検)を行い、顕微鏡で細胞の顔つきを評価します(病理検査)。胃がんの進行を調べる検査としては、超音波検査やCT検査などがあります。
早期がんに対する内視鏡治療
標準的な胃がんの治療には、外科手術、内視鏡治療、化学療法(抗がん剤)があります。どの治療法を選択するかは病期(ステージ)によって選択されます。
1.外科手術
胃を切除する範囲は、がんの存在する部位と病期(ステージ)から決定されます。切除と同時に、胃の周囲のリンパ節を取り除くリンパ節郭清(かくせい)や、食物の通り道をつくり直す再建手術も行います。
2.内視鏡治療
胃がんの中でも早期がんに対して行われている内視鏡治療は、開腹手術に比べて入院日数が短期間で済み、また患者さんへの負担も軽くて済むため、従来の外科治療に代わる新しい治療法として注目されています。
内視鏡を使った治療法には、スネアと呼ばれる金属の輪を病変に引っ掛け、高周波電流を流して切り取る方法、内視鏡的粘膜切除術(Endoscopic Mucosal Resection/EMR)があり、また最近では処置具を使ってより大きな病変を切り取る方法、内視鏡的粘膜下層剥離術(はくりじゅつ)(Endoscopic Submucosal Dissection/ESD)も行われるようになってきています。
EMRは、治療が比較的短期間で済みますが、一度に取り切れる病変がスネアの大きさ(約2㎝)までと制限があるのに対し、ESDは専用の処置具を使い、より広範囲に病変を切り取ることが可能な治療法です。切り取られた病変は、最終的に顕微鏡でその組織の様子が確認されます(病理検査)。このように、ESDでは大きな病変もひとかたまりで取れ、また病理検査での正確な診断にも役立つと考えられています。
【内視鏡治療の適応条件】
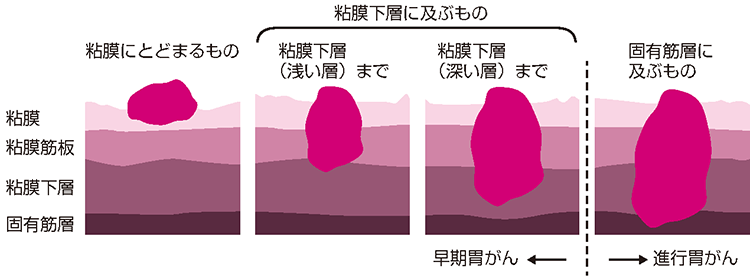
内視鏡治療の適応の原則は、深達度(がんの深さ)がほぼ「粘膜」内にとどまっていると診断された早期胃がんで、リンパ節転移の可能性がほとんどないものとなります(図3)。「胃癌治療ガイドライン第5版」では次の条件を満たすものが内視鏡治療の対象となっており、この病変に対するESD・EMRを日常臨床として推奨しています。
EMR/ESD適応病変
病変の大きさが2㎝以下の粘膜内がん(胃の表層にがん細胞がとどまっているもの)で、潰瘍を伴わない分化型がん(細胞の形や並び方が胃の粘膜の構造を残しているもの)
ESD適応病変
- 病変の大きさが2㎝を超える粘膜内がんで、潰瘍を伴わない分化型がん
- 3㎝以下の粘膜内がんで、潰瘍を伴う分化型がん
また長期予後に関するデータは出そろっていませんが、次の胃がんに対しても「適応拡大病変」として実臨床ではESDが行われています。
ESD適応拡大病変
病変の大きさが2㎝以下の粘膜内がんで、潰瘍を伴わない未分化がん(細胞の形や並び方が胃の粘膜の構造を残していないもの)
【ESDの手順】
ESDは、「図4」に示す手順で手技が行われます。
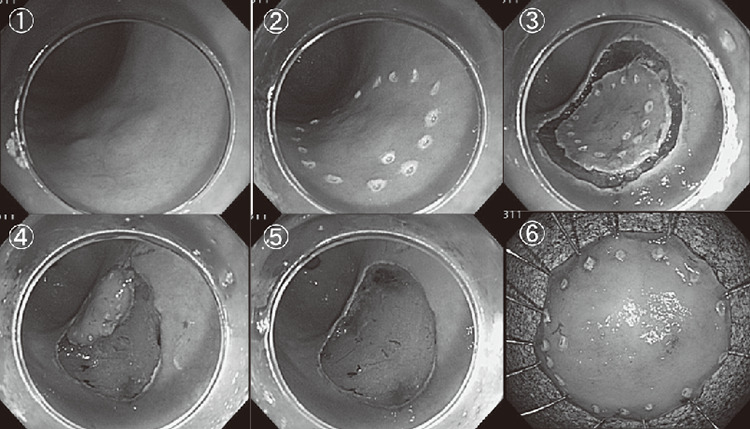
①病変の把握 ②マーキング(病変の周囲に印をつけます) ③局注、粘膜切開 ④剥離 ⑤切除 ⑥回収
取り切った病変は顕微鏡による組織検査(病理検査)を行います。その結果で根治度(こんちど)を評価します。検査前に「リンパ節転移の可能性がきわめて低い」と診断されていても、顕微鏡検査で病変が粘膜下層の深い部分まで達していたり、血管やリンパ管にがん細胞が入っていることが分かった場合は、追加治療(外科治療)が必要となります。
【内視鏡治療の偶発症】
ESDは病変の大きさや潰瘍の有無にかかわらず、腫瘍(しゅよう)の一括切除が可能である半面、従来のEMRに比べて手技が繁雑で偶発症が多いという欠点があります。
起こりうる偶発症としては、出血、胃の壁に穴があく(穿孔(せんこう))、肺炎、鎮静剤や鎮痛剤など治療時に使用する薬の副作用などがあります。偶発症が発生した場合は適切・迅速な処置を行います。出血や穿孔は多くの場合、内科的な処置で対応できますが、まれに外科手術や輸血が必要になるケースもあります。
更新:2024.01.25
