肝がんの診断と治療
いわき市医療センター
消化器内科
福島県いわき市内郷御厩町久世原
肝がんの背景――肝硬変の阻止
肝がんの年間死亡者数は約3万人であり、多くは肝硬変を背景に発症しています。原因として「図1」のように、1990年代はC型肝炎ウイルス感染が7割と多く、次にB型肝炎ウイルス感染、アルコールや脂肪肝炎など非B非C型が続いていました。しかし、今ではC型肝炎ウイルスよりも、それ以外の原因が第1位となり大きく変化しているのが分かります。
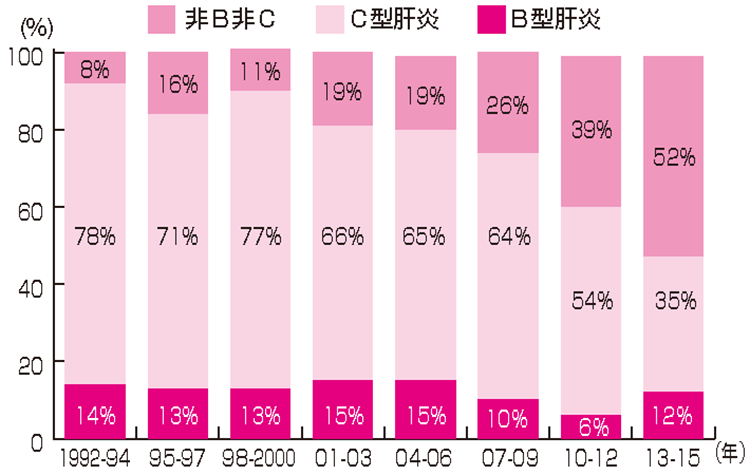
これは、2014年よりC型肝炎治療の劇的な進歩によって、C型肝炎ウイルスが95%以上根治(こんち)可能になり肝硬変が阻止できるようになったためです。C型肝炎という強力な発がん原因が消失するに従い、加齢の因子が加わり、いままで影に隠れていた脂肪肝やアルコール、糖尿病が発がん原因としてより注目されています。
診断のための検査とは
肝がんを疑った場合は、まず採血で肝がんの腫瘍(しゅよう)マーカー(AFP、PIVKA-2)を調べます。しかし、2㎝以下の早期肝がんの場合は正常のときもあります。採血では同時に肝臓全体の状態を検査します。一般に肝がんは正常な肝臓から起こることは少なく、B型肝炎・C型肝炎ウイルス、脂肪肝、アルコール性肝疾患など基礎疾患をベースに多くのがんが発生します。また、肝臓が肝硬変などになっていないか、どの程度肝臓の予備力があるかなどを調べます。
採血の次に、画像診断を行います。まず、腹部超音波検査を施行します。簡便で小さながんまで検出できますが、横隔膜付近は死角になりやすく、肥満者などは見えにくい場合があります。次に、造影剤を使ったCTやMRIを行い、腫瘍の性質、大きさ、個数、血管への浸潤(しんじゅん)、遠隔転移の有無を正確に診断します。
以上から、画像診断と肝臓障害度を組み合わせた治療のフローチャートにより、外科的治療か内科的治療の選択をします。
内科的治療
1.肝動脈化学塞栓療法(TACE)
血管造影を行いながらのカテーテルでの治療です。当院でも1980年頃より行われている治療で、カテーテルの新素材開発、塞栓(そくせん)(血管を詰まらせる)物質の改良、撮影装置の進歩に加え、ワークステーション導入など年々改良しています。
治療の方法は、肝がんの栄養血管に細いカテーテルを近くまで進め、直接抗がん剤を注入し、塞栓物質で血流を遮断することにより、肝がんを壊死(えし)(腐らせる)させます。動脈を塞栓するとがん以外の正常な肝臓も壊死するのではと心配する方もいると思います。しかし、正常な肝臓は心臓からの動脈血と腸から吸収した栄養物を運ぶ門脈血の2重血行で支配されています。肝がんは動脈血でほぼ栄養されているので、動脈血流を遮断しても肝がんだけが死滅し、周辺の正常な肝細胞は門脈血で生き延びていくので、肝機能が悪化することは少ないです。しかも、塞栓した動脈は再開通しますので、何回でも治療ができます。治療後はカテーテルを動脈から抜去した後、圧迫止血します。翌日から通常通りに歩行も食事もできます。副作用としては肝がんが壊死するため、数日発熱することがあります。
肝動脈化学塞栓療法は腫瘍の大きさが3㎝以上、個数が4個以上でも治療の対象となります。治療効果は期待されますが、塞栓した血管以外の血管から血液の供給を受けると再発することがあり、残念ながら根治は難しいのが現状です。
2.ラジオ波焼灼(RFA)療法
当院では2000年よりラジオ波焼灼療法(はしょうしゃくりょうほう)を行っています。腹部超音波で穿刺(せんし)ラインを肝がんにあわせ、その穿刺ライン上にRFA針を進め、先端部周辺2~3㎝を電磁波で熱凝固させる治療です。治療中は若干の疼痛(とうつう)がありますが全身麻酔を必要とせず、表面の局所麻酔と軽い鎮痛薬で抑えることができます。治療時間は正味数十分ですが、いろいろな準備などで1時間弱かかります。治療後3時間は安静が必要なものの、疼痛もなく翌日からは通常通りに歩行や食事が可能です。「図2」のように、術後に造影CTで腫瘍の辺縁よりも大き目に焼灼されているか焼灼範囲を確認します。安全域が十分とれていなければ、後日追加治療することもあります。
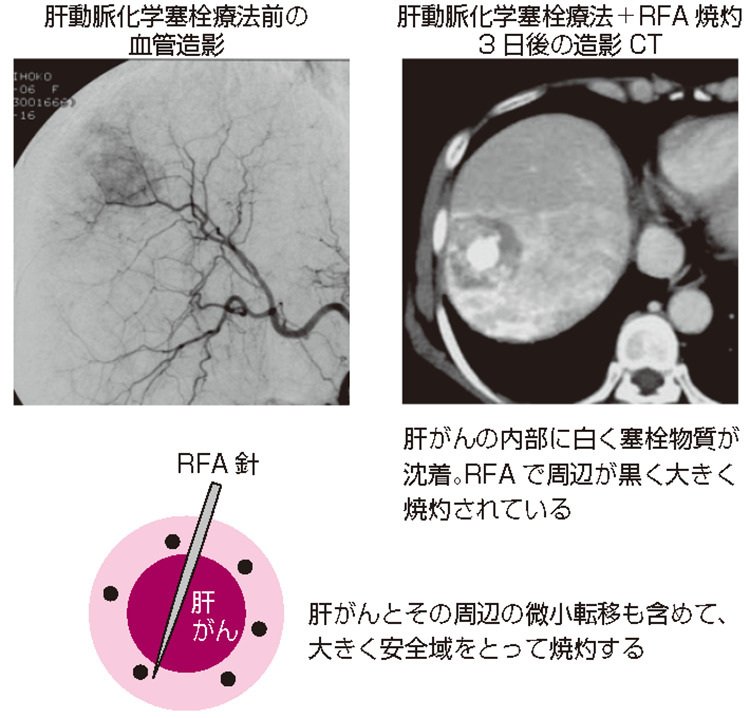
治療の対象は、腫瘍の大きさが3㎝以下で3個以内とされています。術後の生存率は3年で90%、5年で70%であり、腫瘍の大きさが2㎝以下なら肝切除とほぼ同じ成績が得られています。小さく見つければ治療の効果も高く、体への負担が少ない良い治療法といえます。
3.抗がん剤治療(分子標的薬治療)
2009年より「切除不能な肝がん」に対して分子標的薬「ソラフェニブ」が登場し、長い間経口抗がん剤薬はこの1剤のみでした。2017~2018年にかけ、内服薬2剤が承認されました。治療の対象は肝動脈化学塞栓療法でも効果がみられない例や多発転移症例などです。抗がん剤治療には副作用がつきもので、手足に発赤などの副作用が起こりますが、徐々に副作用に対するマネジメントも向上してきています。今後、新薬の登場、がん免疫療法の応用などは発展する領域ですが、残念ながら現時点では限界があります。分子標的薬治療を選択するかどうかは、科学的根拠に基づく「肝がん診療ガイドライン」に従って治療法を冷静に選択することが重要で、主治医の先生と相談することが大事です。
外科的治療
1.肝切除
肝切除術は肝がんに対して最も根治的な治療法ですが、国内の肝切除全体の手術関連死亡率は2.4%と報告されていて、更なる安全性向上のためにも「どんな状態の人に」「どんな手術を行うのか」の選択が大切です。
「どんな状態の人に」肝切除を行うべきかという選択には、腫瘍の状態と肝機能の2点から考える必要があります。まず、腫瘍の状態としては、肝臓に腫瘍が限局していて個数が3個以下であることが望ましいとされており、腫瘍の大きさについては制限がありません。次に、肝機能は一般的な血液検査に加え、肝臓で代謝される検査薬を注射して15分後に採血し、肝予備能を評価するICG(インドシアニン・グリーン)15分停滞率測定などで評価します。これらの値と予定肝切除量とのバランスが適切でないと、術後肝不全や手術死亡の危険性が高くなります。
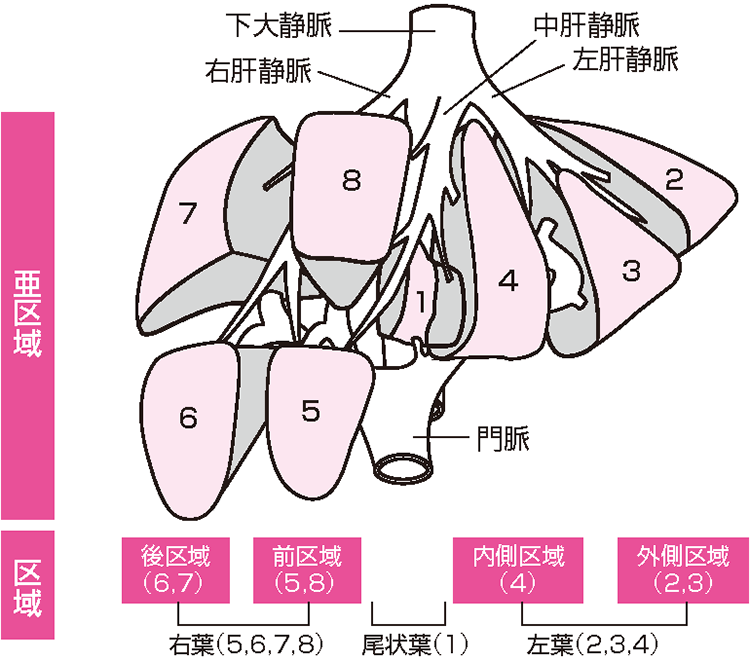
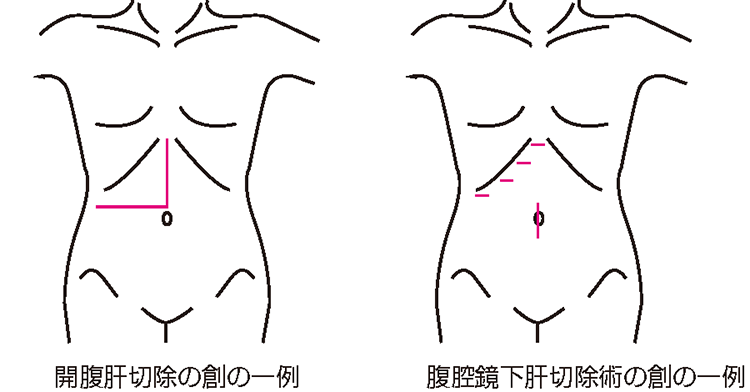
次に「どんな手術を行うのか」という術式の選択については、できるだけ系統的な肝切除術が望まれます。系統的な肝切除術とは、肝臓に流入する門脈という静脈によって栄養される領域ごとに分類された区域(図3)に従って肝臓を切除する方法で、亜区域切除、区域切除、葉切除などがあります。しかし、肝機能不良例などでは安全性とのバランスから、部分切除術を選択することもあります。また、肝切除術ではお腹(なか)を大きく切る開腹手術が一般的でしたが、近年、創(きず)が小さく術後の痛みも軽減される腹腔鏡(ふくくうきょう)手術も行っています(図4)。患者さんの状態に応じた最適な治療を行うための1つの選択肢として腹腔鏡手術は非常に有用ですが、最も大切なことは安全性と根治性です。その選択に際しては慎重に判断し、患者さんとも相談した上で行っています。
肝切除術後に起こりうる合併症としては、肝不全、腹腔内出血、胆汁漏(たんじゅうろう)(肝臓の切離面から胆汁が漏(も)れる状態)、腹腔内膿瘍(のうよう)(お腹の中に膿(うみ)が溜(た)まる状態)、胸水・腹水貯留などがあります。その多くは薬剤の投与や局所麻酔による治療で軽快しますが、肝不全や腹腔内出血は非常に重篤な合併症で命にかかわることがあります。これら重篤な合併症の当院での発症率は1%以下です。
2.肝移植
肝臓をすべて摘出し、ドナー(臓器提供者)からの肝臓を移植する治療法で、一定の基準を満たした場合、肝細胞がんに対して行うことがあります。当院では肝移植術は行っていませんので、治療法の選択肢の1つとして肝移植が考えられる際には、福島県立医科大学附属病院や東北大学病院などへ紹介します。
治療後の経過観察
肝がんは最初に完璧に治療ができても、再発率がきわめて高いという特殊な性質を持っています。そのために治療後は可能な限り、腹部超音波やCT、MRIなどで長期的にこまめな経過観察が必要です。もし再発しても、肝がんに対しては前述のようにさまざまな治療手段があり、その状態に応じた治療を選択することで、再び元気になれます。決してあきらめることなく、根気よく治療を続けることが大切です。
更新:2024.10.07
