糖尿病の最新治療( CGM・カーボカウント・CSⅡ/SAP)を取り入れた妊娠中の血糖管理
大阪母子医療センター
母性内科
大阪府和泉市室堂町
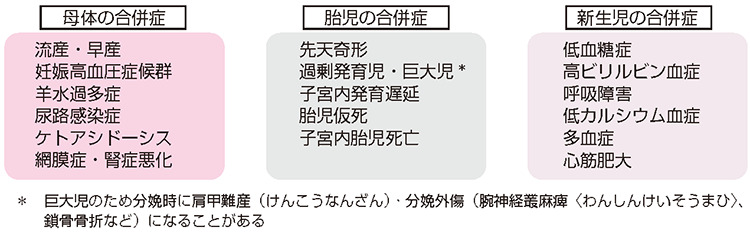
糖尿病母体に起こりうる周産期合併症
妊娠中に母体の高血糖が続くと、「表1」に示すように、母体自身だけでなく、胎児や新生児にもさまざまな合併症が生じやすくなります。その起こるメカニズムとしては、母体から胎盤・臍帯(さいたい)を通って多量に運ばれたブドウ糖に対して、胎児の膵臓(すいぞう)からインスリンが多量に分泌され、その高インスリン血症状態が原因の基になっていると考えられています。
妊娠が糖代謝に及ぼす影響
妊娠初期には、悪阻(つわり)により食事摂取が不十分になることや、胎児側へのブドウ糖輸送の開始によりインスリン必要量が減ることで、血糖は低下しやすい状態になります。また、妊娠が進むにつれインスリン抵抗性が増大します。その原因として、インスリンの働きを抑えるホルモン(プロゲステロン、ヒト胎盤性ラクトーゲン、コルチゾールなど)やインスリンを分解する蛋白分解酵素(たんぱくぶんかいこうそ)などの胎盤からの分泌が増えること、アディポサイトカイン(注1)の関与などが考えられています。一方、胎児の成長に伴いブドウ糖消費の増大がみられ、特に妊娠後期では、急速に成長する胎児の糖消費のため空腹時血糖値は低下します。
一般的には、妊娠中期以降はインスリン抵抗性を補うため(インスリンを分泌する)膵β細胞の肥大・過形成が起こり、インスリン分泌が促進されますが、インスリン分泌が低下あるいはほとんどない糖尿病患者さんが妊娠した場合、インスリン抵抗性の方が勝り、インスリン必要量が増えます。同時に、先に述べた「血糖を低下させる状態」もあるときは、それらが複雑に絡みあって血糖が変動しやすくなり、コントロールが妊娠前より難しくなります。
(注1)脂肪細胞から分泌される生理活性物質の総称で、メタボリックシンドロームの発症において中心的な役割を果たしていると考えられています。
糖尿病の最新治療
母体がこのような状態にある中、「表1」に示した母児の合併症を起こさないようにするためには、まず母体において、血糖値を正常に保つために正確な血糖モニタリングをし、その結果を指標として食事・インスリン療法を徹底することが大切になります。
血糖モニタリング/CGM
より良い血糖管理のためには血糖自己測定(Self-Monitoring of Blood Glucose/SMBG)が必要です。インスリンを使用している場合では7回/日(毎食前後、就寝前)測定して、悪阻や分娩中の不安定な時期は適宜、測定回数を増やします。低血糖症状があるとき、症状がなくても夜間2〜4時頃確認し、8〜10回/日測定する場合もあり、妊婦さんの負担になっていることも多いです。
最近、持続血糖モニター(Continuous Glucose Monitoring/CGM)が導入されるようになりました。ただ、測定しているのは正確には「血液中」ではなく、「細胞間液中」のブドウ糖(グルコース)濃度であり、「血液中グルコース」とは5〜15分程度の遅れがあること、急激な血糖変動時、異常な高血糖および低血糖領域の表示は不確かであることなどが指摘されています。また、CGMは利用できる施設が限られている、リアルタイムで確認できない、多数の患者さんが継続して装着できない、など問題点も多いですが、妊婦さんにおいても臨床的に許容できる正確性であることは示されています。また、最近はこれらの問題点を改善した機種も出てきています。CGMは、SMBGでは予測不可能な時間帯(特に夜間、明け方)での血糖変動を推測することができることにより、糖代謝異常妊婦さんの厳格な血糖管理には非常に有用であると考えられます。実際にCGMで管理した妊婦さんの方が、周産期の血糖管理や母児合併症が改善したことも報告されています。
食事療法/カーボカウント
妊娠中の食事療法の特徴は、胎児の発育に必要なエネルギー量を付加すること、血糖の変動を少なくするために分割食(1日の食事を少量ずつ5〜6回に分けて食べること)を取り入れることです。
従来、糖尿病患者さんの食事療法のテキストとして広く普及し、適正な量で栄養素を過不足なく摂取できるように作成されている『糖尿病食事療法のための食品交換表』(以下、食品交換表)が用いられてきました。食品交換表には、1日の指示単位(1単位=80キロカロリー、1600キロカロリーの指示であれば20単位)の配分例(食品を表1〜6の6つに分類し、どの分類を食品からどれくらいの割合でエネルギーを摂取するのかを示したもの)を掲載していますが、第7版では、食事に占める炭水化物エネルギーの割合を60%、55%、50%の3通りに分けて掲載し、表1(穀物・イモ類)・表2(果物)・表4(乳製品)の主な食品の1単位中に含まれる炭水化物、糖質、食物繊維の重量も記載しているなど、改訂されています。
栄養素の中で、食後血糖値に最も大きく影響するものは炭水化物(糖質+食物繊維)であることから、摂取する炭水化物量をカウントし、糖尿病の食事療法に役立てる方法、カーボカウント(Carbohydrate Counting)が、最近取り入れられるようになりました。食事中の炭水化物が血糖を上昇させることや、炭水化物を多く含むものが何かを知って、食事中の炭水化物量を調整し、摂取糖質量を一定にすることによって血糖コントロールしようとする「基礎カーボカウント」と、摂取糖質量に応じてインスリン量を調整する「応用カーボカウント」の2つに分けられます。
妊娠中は妊娠週数や体調によって食事摂取量が変わり、インスリン必要量も変わります。また、妊娠週数が進むにつれ、より顕著にみられる糖質摂取後の急峻な血糖上昇に対応できるカーボカウントは、非常に有効と考えられます。
インスリン療法/CSII、SAP
インスリン頻回(ひんかい)注射(Multiple Daily Injection/MDI)で暁現象(注2)がみられるような例や、コントロール困難な低血糖発作があるような1型糖尿病では、持続皮下インスリン注入療法(Continuous Subcutaneous Insulin Infusion/CSII)が有用です。実際に1型糖尿病合併の妊婦さんにおいて、MDIよりCSIIの方が母体の血糖管理に有用であった、という報告があります。一方、妊娠中の血糖コントロールと妊娠結果に差はなく、ケトアシドーシスと網膜症頻度は、CSIIにおいて有意差はないが高い傾向にあったという報告や母体の体重増加が大きい、巨大児出生が多かったとする否定的な報告もみられ、安易にCSIIで管理すればいいというわけではなく注意が必要です。しかし、CSII機器の機能面の向上から今後は妊娠中の使用についても好成績が期待できます。
SAP(Sensor Augmented Pump)は、インスリンポンプにパーソナルCGM機能を搭載したシステムです。パーソナルCGMで細胞間液中のグルコース濃度を測定し、随時ポンプへ送信、ポンプの画面に測定値が随時表示されます。モニターにリアルタイムにグルコース変動が表示され、異常な高血糖・低血糖時はアラームで知らせ、低血糖時(又は低血糖前)一時停止機能もあるため、血糖値の変化に基づいて即座にインスリンの調整や低血糖時の対処ができるようになり、より緻密な血糖管理が可能になりました。厳格な血糖管理が必須である1型糖尿病妊婦には非常に有用と考えられます。実際に血糖コントロール不良の1型糖尿病において、MDIではヘモグロビンA1c0・2%しか低下させなかったのに対し、SAPでは0・8%低下させ、その血糖コントロールに対する有用性が証明されています。また、血糖コントロール不良の1型糖尿病を合併している妊婦さんにおいて、SMBGのみの管理ではヘモグロビンA1cの数値が悪化し、巨大児(出生児体重4000g以上)も生まれましたが、SAP装着例ではヘモグロビンA1cの数値は改善し、出生児体重もすべて基準内であったという報告もあります。SAPは費用が高いこと、装着用のテープによるかぶれ、チューブの閉塞、血糖変動が激しい場合はSMBG結果との誤差が大きくみられるときがあるなど、注意点も多いですが、今後この機能を活用して管理する例は増えると思われます。また、海外ではCGMとCSIIが完全に連動し、CGMの血糖データに応じてインスリン量を変化させるclosed-loop delivery systemがすでに使用され、1型糖尿病の妊婦さんにおいても安全性・有効性が報告されており、今後は国内での導入も期待されています。
当センターでは、このような最新の治療法(CGM・カーボカウント・CSII/SAP)を取り入れ、妊娠中の血糖管理を行っています。
(注2)深夜3時頃から朝方にかけて、血糖値が自然に上昇していくこと。この時間帯にインスリンの働きを抑えるホルモンの分泌が増えており、特に成長ホルモンの影響が大きいといわれています。
妊娠中に血糖が高いといわれた方へ
妊娠中に早期発見・診断、管理が大切
妊娠中期以降にはインスリン抵抗性の状態の方が勝るため、今まで糖代謝異常がなかった場合でも、妊娠してから血糖が上昇しやすい状態になり、妊娠糖尿病(Gestational Diabetes Mellitus:GDM)を発症することがあります。また、潜在的に軽度の糖代謝異常がある場合、糖尿病家族歴・肥満・巨大児出産・GDMの既往・加齢(35歳以上)などのリスク因子を持っている場合は、さらにGDMが発症しやすいです。GDMでも血糖管理が不十分な場合、「表1」のような母児合併症を起こすことがあります。
出産後のフォローアップも大切
GDMだった女性の出産後の追跡調査では、20論文・14か国での解析で7.4倍2型糖尿病を発症しやすいことが報告されています。同様の報告は多くあり、正常例に比べGDMから糖尿病に移行する率は明らかに高く、特に「表2」に示すようなリスク因子を持つ例では、より糖尿病になりやすいことが分かっています。分娩後必ずブドウ糖負荷試験による再診断を行い、その結果のタイプ別(正常型、境界型、糖尿病型)に次回の検査・診察時期、管理内容などを決めています。

先に述べたリスク因子を持っている場合は、妊娠中GDMにならないように、将来糖尿病にならないように、普段から体重、食事、運動など自己管理を続け、定期的に検査を受けることを勧めています。
更新:2024.06.14
