造血細胞移植 子どもにとって最適な移植を目指す
大阪母子医療センター
血液・腫瘍科
大阪府和泉市室堂町

はじめに
白血病や再生不良性貧血など血液疾患に対する画期的な治療法として骨髄(こつずい)移植が開発されたのは1970年前後です。開発の中心的役割を担った先駆者の1人がシアトルのE. Donnall Thomas博士で、彼はその功績から1990年にノーベル賞を授与されました。
その後数十年間を経て、移植医療は著しく進歩しました。骨髄だけでなく、末梢血幹(まっしょうけつかん)細胞、臍帯血(さいたいけつ)も移植に用いられ、造血細胞移植と総称されるようになりました。今日、白血病や再生不良性貧血などの血液疾患だけでなく、先天性免疫不全症、先天代謝異常症など多種多様な難治疾患に対しても造血細胞移植が行われています。
また、神経芽腫(がしゅ)など難治性固形腫瘍(しゅよう)に対して、患者さん自身の造血細胞を用いる大量化学療法-自家移植も行われています。
造血細胞移植の実際
造血細胞移植は、移植前処置と呼ばれる治療を行った後、健康なドナーから提供される造血細胞を輸注し造血・免疫を再構築する治療です。つまり、造血細胞移植は、移植前処置と造血細胞輸注がセットになっている治療です(図1)。病名、病気の状態などを考慮して、どのような移植前処置を行い、どの造血細胞を選択するのか、慎重に判断することが必要です。
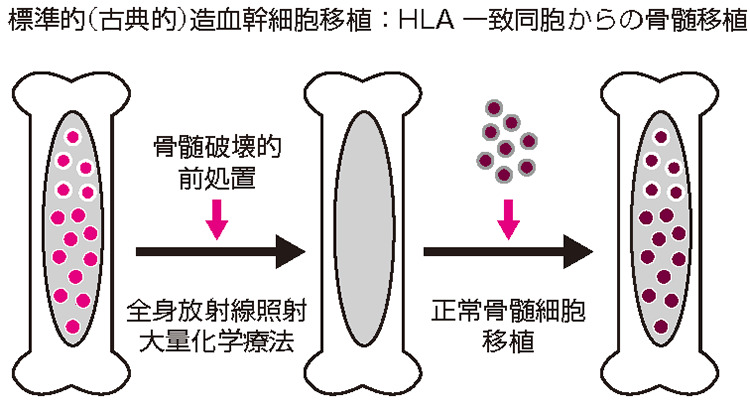
移植前処置
全身放射線照射と大量化学療法を組み合わせる方法が一般的ですが、全身放射線照射を使わない方法も行われています。大量化学療法に用いる薬剤としてブスルファンやシクロフォスファミドが一般的ですが、それ以外の薬剤も使われており、移植前処置はさまざまな工夫が重ねられてきました。移植前処置を行うことによって白血病(がん)細胞を駆逐するとともに、患者さんの免疫細胞や正常造血細胞も根絶される(total cell kill)ので、造血の場である骨髄にスペースができて、移植される造血細胞が患者さんの体に根付く(生着(せいちゃく))ことが可能になります。
造血細胞輸注
移植前処置を行った後に健康なドナーから提供された造血細胞を輸注します。輸血と同じように血管内に輸注することで、造血細胞は骨髄に根付いて増殖し血液細胞をつくるようになります。患者さんとドナーは血液型が一致していなくても移植可能ですが、自己と他者を見分ける(免疫)ための印といえる組織適合抗原(HLA)が一致していることが基本なので、HLAが一致しているきょうだいが理想のドナーです。
免疫抑制療法の進歩とともに、HLAが一致していないドナーからも移植が行われるようになっています(HLA不一致移植)。HLA不一致移植においては、生着不全(拒絶)やドナー由来免疫細胞が患者さんの体を攻撃する移植片対宿主病(いしょくへんたいしゅくしゅびょう)(GVHD)のリスクが高くなることに注意が必要です。
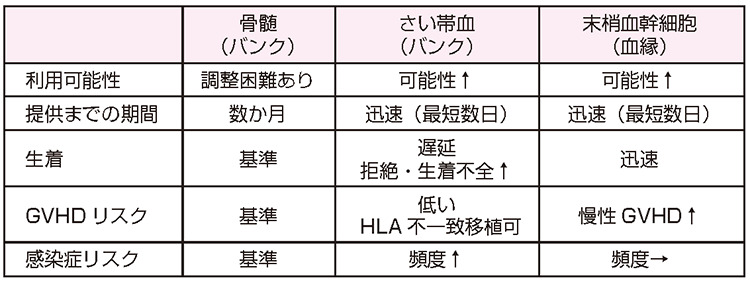
少子化の今日、理想ドナーであるHLA一致きょうだいが得られないことが多いですが、骨髄バンクやさい帯血バンクから非血縁者間移植を行うことが可能です。臍帯血移植においては、臍帯血に含まれる免疫細胞が未熟であることからGVHDが生じる可能性が低いのでHLA不一致移植が可能です。その一方で、生着不全(拒絶)の頻度(ひんど)が高いことが知られています(表1)。
造血細胞移植後早期の対応
移植前処置を行うことによって、患者さんは一時的に造血不全(汎血球(はんけっきゅう)減少)の状態になります。ドナーの細胞が根付いて造血・免疫が再構築されるまで、赤血球輸血、血小板輸血が必要となり、好中球やリンパ球がほぼ消失して感染に対する抵抗力が弱る状態になるため、さまざまな感染症に対する監視、予防、治療が必要です。好中球が増えて安定する移植後約1か月までは得に細菌感染症に対する注意が必須で、好中球が増加した後もリンパ球の働き(免疫の力)が不十分な状態が続くため、移植後半年から1年間はウイルス感染症や真菌感染症に対する監視が重要です。
HLA一致きょうだいからの移植であっても、GVHDは発症することがあります。発疹(はっしん)、下痢、黄疸(おうだん)が主な症状である急性GVHDは重症化すると治療が難しいことが多く、免疫抑制剤によるGVHD予防を移植後半年から1年間行うことが一般的です。移植後100日以降は自己免疫疾患(膠原病(こうげんびょう))のようなさまざまな症状が現れる慢性GVHDに注意することになります。
造血細胞移植の成績
病名、病気の状態、移植前処置、移植する造血細胞の種類など、さまざまな要因によって移植成績は左右されます。再発や移植関連合併症のために命にかかわることがあるため、造血細胞移植全体としての移植後長期生存率は6〜7割です。造血細胞移植を行わなければ助けられない状態の患者さんが対象になっていることを考えると、この生存率は高く評価すべき良好な成績と考えられます。
子どもに対する造血細胞移植の実績
国内において、20歳未満の年間移植総数は最近10年間で大きな変化がなく、約600例です。このうち自家移植(骨髄、末梢血)は約100例、同種移植は500例前後行われています。同種移植における最近の動向として、臍帯血を用いる移植が増加する傾向にあります。
2014年の1年間の病気別の移植数(15歳以下、自家・同種)によると、急性リンパ性白血病・101例、急性骨髄性白血病・70例、骨髄異形成症候群・36例、再生不良性貧血・27例の順で、白血病が多数を占めていました。子どもに特徴的な病気については、先天性免疫不全症・25例、先天代謝異常症・18例、先天性骨髄不全症候群・11例が報告されています。自家移植が大多数を占める固形腫瘍については120例でした。
造血細胞移植後の晩期合併症
移植を受けた子どもは移植後5年以上経過すれば、もとの病気の再発をほぼ心配しなくてよくなりますが、さまざまな晩期合併症(表2)が現れる可能性があります。成長、二次性徴、妊孕性(にんようせい)(妊娠のしやすさ)に関係する内分泌合併症は頻度(ひんど)が高く、子どもにとって特に重要な問題です。成長ホルモン分泌不全、甲状腺機能低下、性腺機能不全への対応が必要になる場合があります。

永久歯萌出(ほうしゅつ)(永久歯が生えること)前に移植を受けた場合、歯への影響は深刻です。永久歯の無形成・形成不全が低年齢ほど高頻度に現れており、移植を受けた子どもたちの50%以上に何らかの歯の異常がみられています。
発達・発育途上にある子どもが、さまざまな移植関連合併症を抱えながらも、進学、就職、結婚など人生の節目を経て次の世代を担う社会人として自立できるよう、支援する必要があります。
当センターの実績・取り組み
当センターは、例年30例前後の造血細胞移植を行っており、2016年の造血幹細胞移植は42例(自家移植2例、同種移植40例)でした。その内訳は「表3」に示すように、多種の血液疾患、固形腫瘍を対象に移植を行っています。慢性活動性EBウイルス感染症(CAEBV)に代表されるEBウイルス関連リンパ増殖症に対する移植は11例で、内科・小児科を合わせて全国1位の実績です。

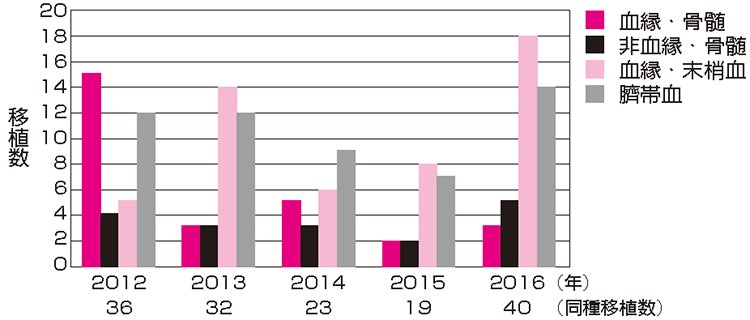
最近の同種移植数の推移を「図2」に示します。血縁、非血縁、骨髄、末梢血、臍帯血のいずれに偏ることなく移植を行っています。当科は基本的に同種移植に対して骨髄非破壊的前処置を用いるミニ移植(後述)を行う方針です。
ミニ移植は、全身放射線照射などによる従来型前処置に起因する合併症を軽減することが期待される前処置法で、移植後の成長障害や不妊を回避できることが明らかになりつつあります。当科は全国に先駆けて子どもに対するミニ移植を導入しました。また、移植後の再発や非寛解期など極めて難しい状態にある患者さんを対象とする親・きょうだいからのHLA半合致移植にも積極的に取り組んでいます。1991年に当科がオープンして以来2016年末までの移植(自家、同種)総数は941回です。
長期フォローアップ外来
造血細胞移植後、晩期合併症に限らず子どもたちを全人的(身体・心理・社会的立場などあらゆる角度から判断すること)に支えるためには、移植医(小児血液・腫瘍医)が単独で長期フォローアップを行うことには無理があります。当センターは関連分野の専門医が参加する長期フォローアップチームを組織し、意思統一を図りながら集学的医療として長期フォローアップを行っています。
また、移植・フォローアップ情報を記載した「治療の記録」というノートを活用しており、これは患者さん本人と家族が体調に留意する自覚を促すとともに、初めて受診する医療機関に重要な情報を伝達する方法として有用です。
ミニ移植の導入
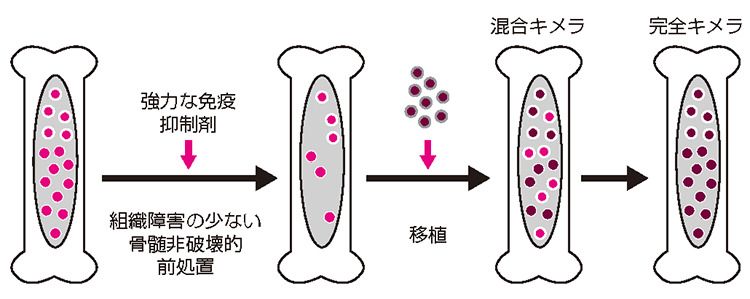
2000年前後に、Thomas博士が開発した従来の造血細胞移植とは異なる移植前処置を用いる造血細胞移植法が報告されました。患者免疫担当細胞や造血細胞を根絶する(total cell kill)移植前処置ではなく、細胞毒性が軽度な薬剤、あるいは照射線量を大きく減量した少量全身放射線照射を用いる前処置(骨髄非破壊的前処置)を行い、拒絶に働く患者細胞の免疫能を抑え込んで移植を行う方法です(図3)。すなわち、患者細胞が残存する状態でドナー細胞を輸注するので、移植直後は患者細胞とドナー細胞が混在する状態(混合キメラ)になりますが、最終的にはドナー細胞が患者細胞を駆逐します(完全キメラ)。
この移植法は、前処置に起因する細胞毒性・組織傷害を軽減することにより、従来型の移植法の適応にならない高齢者や臓器障害などの合併症を有する患者さんにも造血細胞移植を可能にする方法として開発されました。現在ではミニ移植という親しみやすい名称で呼ばれて、造血細胞移植を行う場合の選択肢の1つとして、さまざまな工夫が加えられ普及しています。その移植成績は、従来型の移植法と比較しておおむね同等と報告されています。
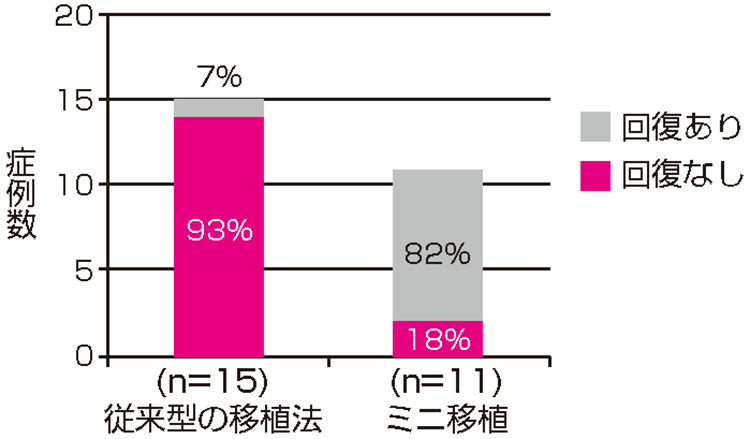
当センターは、ミニ移植の細胞毒性が従来型移植と比べて軽度であることから、移植後晩期合併症を軽減できると考え積極的に行っています。移植前に初経(初潮)を迎えていた女子を対象とする比較を行ったところ、従来型移植を行った15人のうち移植後月経の再発来を認めたのは1人のみでしたが、ミニ移植を行った12人中9人(82%)に月経の再発来を認めました(図4)。ミニ移植後に女性、男性ともに子どもを授かった患者さんが続いていることは、有意義な成果と受けとめています。
最後に
造血細胞移植は多部門が協力して成り立つ集学的医療です。当センターには小児医療における多分野の専門家が在籍し、子どもたちにきめ細かな医療を実施しているという基盤があるからこそ、造血細胞移植という最先端医療を可能にしています。一人ひとりの子どもに造血細胞移植を計画し実施すること、そして造血細胞移植を受けた子どもたちの移植後の人生を豊かなものにするためには、多職種による多くの支えが必要で、それを可能にしているのは当センターの総合力です。
血液・腫瘍科のスローガンである「晩期合併症なき治癒を目指す」ことを実践するために、子どもにとって最適な造血細胞移植に取り組み続けます。
更新:2024.10.04
